Содержание:
Острый миелобластный (миелоидный) лейкоз – онкологическое заболевание крови, поражающее незрелые миелоидные клетки. Его иногда также называют нелимфобластным лейкозом, поскольку патологический процесс не затрагивает клетки-предшественники лимфоцитов. Для удобства при обозначении заболевания нередко используют аббревиатуру – ОМЛ.
Острый миелоидный лейкоз – что это?
Для того, чтобы понять, что это такое – острый миелобластный лейкоз, важно знать как появляются элементы крови. С этого и начнем.
В костном мозге человека находятся незрелые стволовые клетки – будущие лимфоидные и миелоидные клетки. Из миелоидных клеток в процессе гемопоэза, последовательно проходя все стадии созревания, образуются эритроциты, тромбоциты, моноциты и гранулоциты. Далее они попадают в кровяное русло и выполняют те функции, для которых предназначены, – отвечают за полноценное качество крови, перенос кислорода и питательных веществ, обеспечение им доступа к органам и тканям.

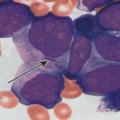
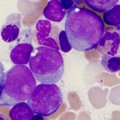
Если же в незрелых стволовых клетках, составляющих миелоидную ткань красного костного мозга, имеются повреждения, такие клетки не проходят весь процесс гемопоэза. Они становятся бластами и начинают активно и бесконтрольно делиться, плодя себе подобных. Постепенно они вытесняют здоровые зрелые клетки, распространяясь по кровяному руслу. Все системы организма не получают полноценного питания, самочувствие больного ухудшается, иммунитет снижается, а врачи получают основание предполагать у такого пациента наличие острого миелобластного лейкоза.
Статистика утверждает, что доля ОМЛ в детских онкологических заболеваниях составляет чуть более 4%. Среди детских злокачественных патологий крови этот диагноз устанавливается в 20% случаев, занимая второе место после острого лимфобластного лейкоза. Менее распространена, но тем не менее встречается данная болезнь и у взрослых.
В группе риска – дети от рождения до года и пожилые люди старше 70 лет. Мальчики и мужчины подвержены заболеванию больше, нежели девочки и женщины.
Формы и причины ОМЛ
В зависимости от того, на каком этапе мутировала стволовая клетка, выделяют разные типы миелоидной лейкемии:
- с созреванием или без созревания;
- миеломоноцитарный;
- монобластный (моноцитарный);
- эритробластный;
- мегакариобластный;
- базофильный;
- эозинофильный и другие миелобластные лейкозы.
Также выделяют ОМЛ с минимальной дифференциацией и лейкозы смешанного типа.

В настоящее время существует тенденция определения формы миелоидной лейкемии не по типу клеток, в которые должны были бы развиться бласты, а по видам генетических мутаций в злокачественных клетках. Исходя из данной тенденции, миелобластную лейкемию классифицируют, ориентируясь именно на этот признак.
Причины возникновения ОМЛ у детей и взрослых достоверно неизвестны. Факторами риска являются:
- генетические клеточные мутации, переданные по наследству;
- некоторые хромосомные заболевания;
- врожденный или приобретенный иммунодефицит;
- воздействие радиации, ультрафиолетового излучения, различных канцерогенов, прием определенных лекарственных препаратов – цитостатиков, алкилирующих средств, препаратов, содержащих мышьяк, и некоторых других.
Помимо вышеперечисленных обстоятельств, под вопросом на сегодняшний день находятся теории о взаимосвязи возникновения рака крови миелобластного типа и некоторых вирусных заболеваний, а также вредных привычек.
Считается, что особо высока вероятность заболеть ОМЛ у пациентов, на функционирование организма которых оказывают влияние сразу несколько из упомянутых факторов.
Симптомы и диагностика острой патологии миелоидного типа

На ранних этапах заболевания симптомы практически отсутствуют. После того, как количество злокачественных клеток крови достигает критической массы, у пациента могут проявляться следующие состояния:
- гиперпластический синдром, включающий в себя разрастание лимфатических узлов, нёбных миндалин, печени и селезенки, нарушение кровотока в пораженных органах, отечность и кровоточивость десен;
- геморрагический синдром, в который входят любые патологии, связанные с нарушением свертываемости крови. Это могут быть наружные и внутренние кровотечения, кровоточащие на протяжении длительного времени ссадины и раны, синяки, кровоподтеки. У пациентов с подобным синдромом резко увеличивается вероятность развития геморрагического инсульта – кровоизлияния в головной мозг, которое влечет за собой серьезные, часто неустранимые последствия;
- анемический синдром. Критичное понижение гемоглобина в крови приводит к слабости, утомляемости, раздражительности, сильной одышке, головным болям, головокружениям и потерям сознания, сонливости, обонятельным и вкусовым девиациям (пациент ест мел и побелку, нюхает известь, влажную землю и тому подобное), побледнению и сухости кожи, ломкости ногтей, выпадению волос, разрушению зубов;
- интоксикационный синдром. Интоксикация организма при ОМЛ выражается в повышении температуры тела, как правило, до субфебрильной, тошноте, рвоте, потере аппетита и веса, апатии, потливости;
- нейролекоз. Он наблюдается в тех случаях, когда атопичные клетки проникают в головной мозг, и сопровождается сильными головными болями, регулярной рвотой, многократными потерями сознания, судорогами, повышенным внутричерепным давлением, нарушениями зрения и слуха;
- лейкостаз. На поздних стадиях патологии количество миелобластов достигает такого уровня, что они становятся способными менять текстуру крови. Она густеет, ток нарушается, от недостатка питания страдают внутренние органы и ткани, от повышенной нагрузки – сердечно-сосудистая система. Это состояние проявляется в виде нарушений зрения, слуха и дыхания, сопора и даже комы.
Как диагностируют и лечат острый миелобластный лейкоз?
Диагностика ОМЛ осуществляется по тому же принципу, что и обследование пациентов с предположительно другими видами рака крови. Она включает в себя:
- развернутый анализ крови. Признаком наличия описываемой онкологии крови становятся повышенный уровень бластных клеток и пониженный – полноценных (эритроцитов, тромбоцитов, зрелых лейкоцитов);
- пункцию костного мозга для гистологического исследования материала;
- биохимию крови. Она позволяет определить степень поражения онкопроцессом внутренних органов больного;
- генетическое и цитохимическое исследования, УЗИ, МРТ головного мозга, рентгенографию грудной клетки, консультации смежных специалистов.

Основным методом лечения острого миелобластного лейкоза является химиотерапия. Она проводится в несколько этапов.
- на первом, подготовительном, врач подбирает схему, которая позволит уничтожить незначительную часть злокачественных клеток и оценить реакцию организма на препараты;
- второй и третий этапы химиотерапии направлены на уничтожение основной массы бластов и закрепление полученного результата;
- четвертый этап, называемый консолидацией, проводится после достижения ремиссии с целью минимизировать вероятность возникновения рецидива.
При определенных обстоятельствах после химиотерапии иногда назначают лучевую терапию. Также в лечении ОМЛ применяются дополнительные методы, позволяющие восстановить утраченный иммунитет и нормализовать состав крови.
Пациентам младше 30 лет с неблагоприятным течением заболевания, частыми рецидивами или высоким риском их возникновения, рекомендована трансплантация костного мозга. Его получают от здорового донора со стволовыми клетками, полноценность которых предварительно подтверждается лабораторно. Также необходимо подтвердить и максимальную совместимость донорского материала с параметрами пациента.
Прогноз жизни при остром миелобластном лейкозе
Он зависит от ряда факторов, среди которых наиболее значимыми являются:
- возраст, пол, наличие или отсутствие хронических заболеваний, общее состояние здоровья пациента;
- форма диагностированной острой лейкемии миелоидного типа;
- стадия болезни, на которой установлен диагноз и начато лечение;
- уровень лейкоцитов в анализе крови на момент постановки диагноза;
- вовлеченность в онкопроцесс внутренних органов и головного мозга;
- сопутствующие генетические факторы;
- индивидуальная реакция больного на лечение.
Если заболевание обнаружено на ранних стадиях, организм пациента хорошо отзывается на терапию, его анамнез не отягощен сопутствующими патологиями, а концентрация лейкоцитов незначительна – прогноз будет достаточно благоприятным: пятилетняя выживаемость таких больных составляет 70%, а рецидивы возникают примерно в 35% случаев.
Если же статус пациента осложняется пожилым возрастом, хроническими заболеваниями, генетическим нарушениями, распространением онкопроцесса на головной мозг и другими негативными факторами, пятилетняя выживаемость прогнозируется на уровне 15-20%, а рецидивы проявляются почти в 80% случаев.